
Des études qui demandent souvent beaucoup de temps (illustration).
Résumé :
Le 30 septembre 2021, une première actualité Vidal a présenté neuf vaccins indiscutables, indispensables pour tous. Depuis longtemps, leurs recommandations d'usage sont établies, fixées. Efficacité et rapport bénéfice/risque ont peu de raisons d'être remaniés. Il faut dire que les plus récents d'entre eux ont dépassé les soixante ans….
Dans ce deuxième chapitre, sont détaillés sept autres vaccins plus « jeunes ». Tous sont également indispensables.
Cinq ont été développés depuis une quarantaine d'années.
Un 6e vaccin, contre les papillomavirus (HPV), est plus récent, datant d'un peu plus de quinze ans.
Pour ce groupe de six vaccins, le savoir n'a jamais été immédiat et ce n'est que petit à petit, au fil des acquis, que les dossiers d'enregistrement ont pu aboutir. Ce long cheminement devait en effet intégrer de nombreux éléments : les cibles infectieuses et leur épidémiologie, les objectifs de la prévention, l'efficacité attendue puis démontrée, la mise en évidence d'effets indésirables rares, voire rarissimes, dont l'imputabilité est difficile à établir, et encore plus à invalider.
Ce n'est qu'au terme de ces évaluations qu'ont pu être déterminés l'efficacité et l'utilité individuelle, l'intérêt de santé publique, un rapport bénéfice-risque solide et un modèle économique cohérent. Des recommandations de bon usage ont pu être établies, évoluant en fonction du temps et de l'amélioration de ces vaccins. Elles ne peuvent pour l'instant être définitives : il faut des années pour prouver la protection contre certaines affections chroniques dont des cancers, et l'efficacité contre des agents infectieux aux sérotypes multiples.
L'exception est sans doute le bouleversement provoqué par l'arrivée des vaccins contre le SARS-CoV-2. Inconnus il y a 2 ans, ils représentent un événement unique dans l'histoire, à la fois en raison d'une pandémie explosive, des extraordinaires résultats des phases de validation, d'une diffusion mondiale immédiate, et même fulgurante, de ces vaccins inédits. Nul ne peut nier leur efficacité exceptionnelle et leur réponse rapidement évidente à un besoin mesurable. Dans l'enthousiasme, n'oublions pas que beaucoup reste à découvrir.
Un troisième chapitre viendra clore ultérieurement cette revue des vaccins existants, où il sera notamment question des vaccins combinés, des vaccins ciblés et d'une mise au point sur la pharmacovigilance.
Le 30 septembre 2021, une première actualité Vidal a présenté neuf vaccins indiscutables, indispensables pour tous. Depuis longtemps, leurs recommandations d'usage sont établies, fixées. Efficacité et rapport bénéfice/risque ont peu de raisons d'être remaniés. Il faut dire que les plus récents d'entre eux ont dépassé les soixante ans….
Dans ce deuxième chapitre, sont détaillés sept autres vaccins plus « jeunes ». Tous sont également indispensables.
Cinq ont été développés depuis une quarantaine d'années.
Un 6e vaccin, contre les papillomavirus (HPV), est plus récent, datant d'un peu plus de quinze ans.
Pour ce groupe de six vaccins, le savoir n'a jamais été immédiat et ce n'est que petit à petit, au fil des acquis, que les dossiers d'enregistrement ont pu aboutir. Ce long cheminement devait en effet intégrer de nombreux éléments : les cibles infectieuses et leur épidémiologie, les objectifs de la prévention, l'efficacité attendue puis démontrée, la mise en évidence d'effets indésirables rares, voire rarissimes, dont l'imputabilité est difficile à établir, et encore plus à invalider.
Ce n'est qu'au terme de ces évaluations qu'ont pu être déterminés l'efficacité et l'utilité individuelle, l'intérêt de santé publique, un rapport bénéfice-risque solide et un modèle économique cohérent. Des recommandations de bon usage ont pu être établies, évoluant en fonction du temps et de l'amélioration de ces vaccins. Elles ne peuvent pour l'instant être définitives : il faut des années pour prouver la protection contre certaines affections chroniques dont des cancers, et l'efficacité contre des agents infectieux aux sérotypes multiples.
L'exception est sans doute le bouleversement provoqué par l'arrivée des vaccins contre le SARS-CoV-2. Inconnus il y a 2 ans, ils représentent un événement unique dans l'histoire, à la fois en raison d'une pandémie explosive, des extraordinaires résultats des phases de validation, d'une diffusion mondiale immédiate, et même fulgurante, de ces vaccins inédits. Nul ne peut nier leur efficacité exceptionnelle et leur réponse rapidement évidente à un besoin mesurable. Dans l'enthousiasme, n'oublions pas que beaucoup reste à découvrir.
Un troisième chapitre viendra clore ultérieurement cette revue des vaccins existants, où il sera notamment question des vaccins combinés, des vaccins ciblés et d'une mise au point sur la pharmacovigilance.
Faisant suite à la présentation de neuf vaccins indiscutables pour tous, du point de vue de leur efficacité et de leur sécurité d'emploi, voici celle de sept autres vaccins plus récents, tout aussi indispensables, mais qui sont, pour beaucoup, caractérisés par une mise au point plus complexe, un examen plus approfondi, un suivi plus long, une adaptation de leurs composants, ou encore qui ont suscité certaines polémiques.
Les vaccins contre l'hépatite B (HBV) existent depuis le début des années 1980. Leur efficacité est estimée de 99 % (avant l'âge d'un an, lors de la vaccination obligatoire) à 90 % (vaccination de rattrapage).
En France, la vaccination est obligatoire en 2 injections et un rappel durant la 1re année. Il a été établi que, chez le nourrisson, l'efficacité et la tolérance sont meilleures que lorsque la vaccination est faite plus tard, et que la durée de la protection conférée est suffisante pour plusieurs décennies. Elle peut probablement durer la vie entière, à tel point qu'une couverture vaccinale très élevée des nourrissons pourrait permettre d'éliminer, à terme, l'hépatite B.
Au-delà de la première année, des procédures de rattrapage sont possibles, variables selon qu'il s'agit d'un enfant, d'un adolescent ou d'un adulte ; elles sont décrites dans le calendrier vaccinal.
Outre la protection contre les rares formes aiguës graves de l'hépatite B (1/1 000), il est démontré qu'une réduction des hépatites chroniques s'accompagne d'une diminution des cirrhoses. On observe aussi moins de carcinomes hépatocellulaires chez les sujets vaccinés (1).
À l'échelle mondiale, l'Organisation mondiale de la santé (OMS) avance, pour 2019, le chiffre de 296 millions de sujets porteurs chroniques de l'HBV et 820 000 décès, principalement par cirrhose ou par carcinome hépatocellulaire. En France, le nombre de porteurs sains est évalué à 140 000 dont seulement 20 % seraient dépistés. Or si le nombre de porteurs sains diminue, les risques de transmission sont réduits d'autant.
Outre la vaccination, la prévention repose sur des règles d'hygiène pour tout acte, médical ou non, susceptible de transpercer la peau, et sur des relations sexuelles protégées.
Une longue polémique (2) a agité notre pays, depuis plus de trente ans, à propos de la possible relation entre vaccination contre l'hépatite B et sclérose en plaques. Aujourd'hui, de grandes études ne permettent pas d'établir une telle relation. Il n'est cependant pas exclu qu'une vaccination puisse révéler plus tôt une maladie auto-immune, au même titre que toute stimulation antigénique, y compris (et surtout) naturelle comme c'est le cas d'une infection.
C'est un argument important pour inciter à la vaccination précoce contre l'HBV, comme le calendrier vaccinal l'impose.
Les vaccins contre les papillomavirus (HPV) sont disponibles depuis 2006. Quelques pays ont, dès le début, mis sur pied des stratégies de vaccination organisées en milieu scolaire, conduisant, chez les filles de 11 à 15 ans, à des taux de couverture atteignant 80 % (Royaume-Uni, Canada, Suède, Australie, etc. [liste non limitative]). En revanche, la France a été (comme trop souvent) un très mauvais élève puisque, en 2019, 24 % seulement de la cible était vaccinée, loin des objectifs de 60 % du plan Cancer.
Pourtant, une protection immunitaire a été obtenue dans plus de 95 % des études rapportées dans les dossiers de l'AMM. La durée d'une immunité suffisante a été établie jusqu'à 8 et 14 ans (selon les vaccins). Ceci explique que, à ce jour, aucun rappel n'apparaît nécessaire au cours de la vie après une vaccination complète.
Depuis 2019, trois évènements majeurs se sont produits :
- L'extension de la recommandation de vaccination pour tous, filles et garçons entre 11 et 14 ans révolus (vaccination en 2 doses). Un rattrapage est possible de 15 à 19 ans révolus (vaccination en 3 doses).
- La démonstration d'une immunité de groupe (3,4) protégeant les sujets non vaccinés.
- Enfin, la preuve (on n'avait jusqu'ici qu'une présomption, fût-elle forte) que la vaccination contre les HPV est associée à un risque considérablement réduit du cancer invasif du col utérin (5).
Les projections, à partir des données actuelles de pays ayant atteint des couvertures vaccinales de 80 %, laissent espérer une réduction de 80 à 90 % du nombre de cancers induits par les HPV (6 300 cancers par an en France), en particulier de cancers du col de l'utérus (3 000 cas par an dont 1 100 décès), mais aussi des cancers de la vulve, du vagin, de l'anus et de cancers ORL. Pour le cancer du col de l'utérus, la vaccination doit être accompagnée du dépistage (organisé) des lésions précancéreuses et cancéreuses par frottis cervico-utérin et aussi, et surtout, par un test HPV qui peut maintenant être réalisé à partir d'un auto-prélèvement vaginal.
Il est capital de rappeler que ces vaccins sont prophylactiques et n'ont aucun effet sur une infection avérée par HPV.
Depuis 2021, toute nouvelle vaccination contre les papillomavirus est recommandée uniquement avec le vaccin nonavalent. La commission de la transparence a proposé, le 9 avril 2020, un taux de remboursement de 100 % par la solidarité nationale, soulignant que l'efficacité de la prévention par la vaccination anti-HPV est conditionnée à l'obtention d'une couverture vaccinale la plus large possible. En septembre 2021, cette prise en charge à 100 % n'est cependant pas encore opérationnelle.
Comme pour tout nouveau vaccin, des réticences viennent des craintes autour d'effets indésirables insuffisamment identifiés.
Après quinze années de recul, on sait que ces effets sont :
- Des effets indésirables mineurs, communs à tous les vaccins injectables.
- Des réactions allergiques graves, mais très rares (1 cas sur 450 000 vaccinés - 1,7 cas par million de doses pour l'OMS). D'apparition rapide, elles nécessitent simplement (après avoir éliminé des antécédents de ce type), une surveillance d'une quinzaine de minutes après l'injection.
- Les préoccupations relatives au risque de survenue de maladies auto-immunes sont maintenant très atténuées. L'OMS a conclu qu'il n'y a pas d'augmentation du risque de maladies auto-immunes en lien avec le vaccin HPV. Il y a aussi eu des interrogations autour de la survenue de syndromes de Guillain-Barré, en réponse à une étude française évoquant un risque accru. Plusieurs analyses portant sur près de 75 millions de doses administrées n'ont pas confirmé ce doute.
Les vaccins des méningites et de certaines infections bactériennes invasives
Vaccin anti-Haemophilus influenzae b (Hib)
Grâce aux 3 injections obligatoires durant la 1re année de vie, l'incidence des infections invasives à Haemophilus influenzae de type b a été divisée par 100. Le succès exceptionnel de cette prévention est lié au fait que 95 % des formes graves sont causées par le type capsulaire b (Hib) et que, avec le temps, ce sérotype ne s'est que peu modifié. Pour les méningites, touchant essentiellement le petit enfant, 500 à 700 cas étaient recensés chaque année avant la vaccination qui a débuté en 1992, contre moins de cinq cas par an depuis 2012.
La situation est beaucoup plus complexe pour les méningocoques et les pneumocoques, bactéries présentant de nombreux sérogroupes.
Vaccins anti-méningocoques
Les infections méningococciques sont endémiques dans le monde (500 000 cas par an selon l'OMS), avec une recrudescence saisonnière (hiver et printemps). L'incidence est de 1 à 3 cas pour 100 000 habitants dans les pays industrialisés. La prévention vaccinale est compliquée car il existe douze sérogroupes de Neisseria meningitidis et même si, en France, les sérogroupes B, C, W, et Y sont à l'origine de la quasi-totalité des cas d'infection invasive, à ce jour, aucun vaccin ne couvre à lui seul les 4 sérogroupes les plus fréquents.
L'efficacité des vaccins conjugués (monovalent C ou quadrivalent A, C, W, Y) dépasse 90 % chez les sujets de moins de 18 ans. De plus, en agissant aussi sur le portage (particulièrement fréquent entre 11 et 24 ans), ils exercent une immunité de groupe quand les couvertures vaccinales sont élevées.
Le sérogroupe B est ciblé par le vaccin protéique antiméningococcique B (BEXSERO). Son efficacité est maintenant bien établie chez les nourrissons. Son usage large au Royaume-Uni, en Italie et au Portugal montre une réduction de l'incidence des infections invasives à méningocoque B (IIM B) comprise entre 60 % et 80 %, mais aucun effet de groupe n'est à attendre.
Figure 1 - Répartition en pourcentage des sérogroupes observés en France dans les 20 dernières années (Santé publique France). La proportion de méningocoque C varie entre 15 et 40 % suivant les années ; le sérogroupe B est toujours prédominant.
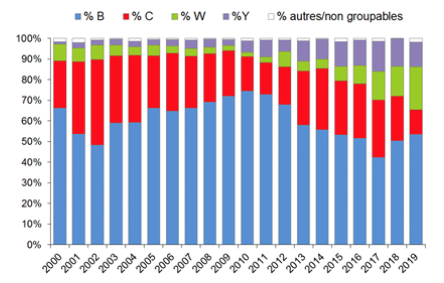
Dans l'état actuel des recommandations françaises :
- Seul le vaccin conjugué monovalent C fait, à ce jour, partie du programme vaccinal obligatoire. En France, le nombre d'infections invasives à méningocoque de sérogroupe C (IIM C) a diminué depuis 2003 pour atteindre 54 cas en 2019.
- Les recommandations concernant le vaccin conjugué quadrivalent ne s'appliquent, pour l'instant, qu'à la vaccination post-exposition autour d'un ou de plusieurs cas.
- Le calendrier vaccinal publié en juillet 2021 précise que le vaccin protéique antiméningococcique B (BEXSERO) n'est pas recommandé pour les sujets contacts de cas sporadiques d'IIM B en sus de la chimioprophylaxie, qui représente le moyen le plus efficace de prévention des cas secondaires. Il peut être recommandé par les autorités sanitaires pour un groupe de personnes, lorsqu'il existe plusieurs cas d'infections invasives dans leur entourage ou en situation d'épidémie.
Cependant, cette situation va être complètement modifiée après l'avis de la Haute Autorité de santé (HAS) publié le 21 juin 2021, qui recommande de vacciner tous les nourrissons en utilisant BEXSERO, selon le schéma de l'AMM, dès l'âge de deux mois, cette classe d'âge étant la plus vulnérable à ces IIM B. La vaccination généralisée vise à favoriser une possible protection individuelle de tous les nourrissons qui persisterait jusqu'à l'âge de 4 ans. Toutefois, à ce jour, les modalités pratiques ne sont pas encore précisées, ni par le calendrier vaccinal, ni par les modalités de prise en charge, alors que des négociations sont en cours, la HAS indiquant qu'une forte diminution du prix du vaccin apparaît légitime.
Il existe un autre vaccin contre le méningocoque B : TRUMENBA. Pour l'instant, il n'est indiqué qu'à partir de l'âge de 10 ans. Au 1er octobre 2021, ses modalités de prise en charge ne sont pas encore établies.
Pour les vaccins anti-pneumocoques, la situation est encore un peu plus complexe. En effet, le pneumocoque est une bactérie ubiquitaire à l'origine de nombreuses infections invasives touchant différents sites, et qui comporte un peu plus de 90 sérotypes.
Plus de 800 000 enfants de moins de 5 ans meurent chaque année dans le monde des suites d'une infection pneumococcique (OMS). La mortalité varie de 10 % à 30 % et augmente avec l'âge et la présence de comorbidités.
En France, les pneumocoques sont la première cause de pneumonie bactérienne communautaire et de méningite bactérienne chez l'adulte. Il existe deux vaccins : le VPC13 est le vaccin pneumococcique conjugué 13-valent (Pn conj) ; le VPP23 est le vaccin pneumococcique non conjugué 23-valent.
Seul le premier est recommandé pour la primo-vaccination des enfants de moins de 2 ans. Pour l'immense majorité des sérotypes inclus dans le vaccin conjugué, l'efficacité est supérieure à 90 %.
La vaccination antipneumococcique du nourrisson a permis la diminution des infections invasives à pneumocoques de 48 % chez les enfants de moins de 2 ans et de 16 % pour tous les âges confondus en France depuis la période prévaccinale (avant 2003). L'incidence des infections invasives est passée de 32,7 en 2003 à 17 en 2016 pour 100 000 enfants de moins de 2 ans.
En complément, la vaccination a également permis une diminution du taux des pneumocoques résistant aux antibiotiques au cours des méningites, des bactériémies et des otites à pneumocoque.
Cependant, on constate, depuis 2015, que l'efficacité est érodée par un phénomène de remplacement sérotypique ayant conduit à une augmentation des cas dus à des souches de sérotypes non couverts par le VPC13. La recherche s'oriente donc vers de nouveaux vaccins. Deux sont à un stade avancé d'évaluation VPC15 (VPC13+22F et 33F) et VPC20 (VPC13 + 8, 10A, 11A, 12F, 15B, 22F, 33F) avec le projet de pouvoir renverser la tendance à la hausse de l'incidence des infections invasives à pneumocoques observée depuis 2015. Cette baisse d'efficacité est liée principalement à l'augmentation de l'incidence de plusieurs sérotypes non inclus dans le vaccin conjugué 13-valent (VPC13) [notamment les sérotypes 8, 12F, 22F chez les adultes, et le sérotype 24F chez les enfants].
Identifier un vaccin permettant une couverture totale est difficile devant tant de sérotypes dont l'épidémiologie évolue et dont les répartitions géographiques peuvent être différentes.
Les vaccins contre la grippe
Les premiers ont été préparés à la fin des années 1940. Des essais de vaccination ont été réalisés dès 1968, mais c'est en 1984 que la stratégie de la vaccination antigrippale a acquis sa forme actuelle avec la prise en charge, par la solidarité nationale, de la vaccination des sujets à risque, dont toutes les personnes de plus de 65 ans.
Les vaccins contre la grippe utilisent des virus inactivés et ils ne font pas partie des vaccins les plus actifs. Leur efficacité, qui est de l'ordre de 40 à 70 %, débute environ 14 jours après l'administration. Elle varie selon le terrain, mais aussi suivant les années, en fonction des souches saisonnières identifiées et de la concordance du vaccin annuel à l'épidémiologie réelle.
En dehors des mesures barrières, le vaccin antigrippal est le meilleur moyen à notre disposition pour prévenir la grippe et réduire le risque de complications graves, voire de décès. À cet égard, il est possible que les mesures barrières, prises depuis le début de la pandémie de SARS-CoV-2, aient joué sur l'absence de grippe saisonnière constatée durant l'hiver 2020-2021. Qu'en sera-t-il pour la saison 2021-2022 ? Il n'y a, en cet automne débutant, aucune indication sur ce qui nous attend (quelques cas de grippe ont été détectés au Québec début septembre 2021).
Indépendamment des grandes épidémies de l'histoire, l'OMS estime que la grippe est responsable, chaque année, d'environ 3 à 5 millions de cas de maladies graves, et de 290 000 à 650 000 décès. En France, durant les dix dernières années, les épidémies de grippe saisonnière ont touché de 3 à 9 millions de personnes. Le nombre de décès évalués sur l'excès de mortalité durant la saison concernée, a oscillé entre 9 900 (2018/2019) et 18 300 (2014/2015).
Les autorités sanitaires observent que la couverture vaccinale, inférieure à 50 % dans les populations à risque, est insuffisante. Sans détailler le catalogue des personnes à risque ciblées par la campagne annuelle de vaccination, on rappellera que le vaccin peut être administré sans restriction tout au long de la grossesse, alors que les femmes enceintes présentent un risque élevé de complications, et que le bébé sera protégé pendant les 6 premiers mois de vie.
Les vaccins injectables actuels sont préparés à partir de 4 souches différentes de virus inactivés, et modifiées chaque année.
Pour la saison 2021-2022, le vaccin contre la grippe saisonnière peut être administré avec le vaccin contre la COVID-19, qu'il s'agisse de la dose de rappel, de la première ou de la deuxième dose, le même jour lors d'un même rendez-vous. Chacune des deux injections doit être réalisée en un site distinct (muscle deltoïde bras gauche et bras droit, par exemple).
Un vaccin administrable par voie nasale existe : il est préparé à partir des mêmes souches que les vaccins injectables, mais il s'agit de virus vivants atténués, et sa cible est la prévention de la grippe chez les enfants et adolescents âgés de 24 mois à moins de 18 ans. Il a obtenu une AMM européenne en 2013 et a été validé par la commission de la transparence le 29 avril 2015. Il n'a jamais été pris en charge par la solidarité nationale à la suite d'un long débat pharmaco-économique et n'est plus commercialisé en France.
Aujourd'hui, les évolutions de la vaccination anti-grippale s'orientent dans trois directions :
- Améliorer l'immunogénicité chez les plus de 65 ans en utilisant un vaccin à haute dose d'antigène viral (60 mg contre 15 mg pour les vaccins standard). Ce vaccin existe en France, il a reçu un avis favorable de la HAS le 6 novembre 2020 et devrait être à disposition pour la saison 2021-2022 (EFLUELDA).
- Proposer un vaccin universel. Il s'agit d'un chantier commencé depuis plusieurs années. L'objectif, encore loin d'être atteint, serait d'obtenir un vaccin efficace à 75 % sur toutes les souches, ce qui réduirait fortement l'impact épidémiologique saisonnier de la grippe mondiale.
- Enfin, dans la continuité des innovations liées aux vaccins contre le SARS-CoV-2, une recherche est en cours pour adapter la technologie de l'ARN messager à de futurs vaccins contre la grippe. Rien ne permet de dire encore ce qu'il adviendra de cette orientation.
Les vaccins contre le SARS-CoV-2 sont devenus indispensables en moins d'un an.
Ils sont suffisamment visibles en tête de l'actualité pour que nous n'ayons pas eu l'objectif de les détailler ici. Le lecteur trouvera sans difficulté des dizaines d'articles les concernant, notamment dans les actualités VIDAL (cf. Actualités Vidal COVID-19).
Cependant, quels que soient les lendemains de la pandémie de COVID-19, ils resteront dans l'histoire comme ceux qui ont permis « la plus rapide des vaccinations », qu'il s'agisse de leur mise au point, leur validation ou leur fabrication. Moins d'un an après la première injection, six milliards de doses ont été injectées dans le monde en cette fin septembre 2021. Et s'il ne fallait qu'un flash sur l'efficacité : constater, lors de la quatrième vague française avec un nouveau variant, que parmi les malades hospitalisés, y compris en réanimation, 80 à 90 % n'étaient pas vaccinés, est un argument décisif en faveur de la vaccination de tous.
Le devenir de la pandémie n'est pas encore joué, car trop d'éléments sont encore mal connus : durée de la protection, prévention de la transmission, risque provenant de nouveaux variants qui pourraient remettre en cause le succès actuel. Une immense vigilance reste donc de rigueur.
Si la durée de l'immunité post-vaccinale n'est pas encore établie, on sait aujourd'hui qu'elle permet d'atteindre 8 à 12 mois de protection, et des spécialistes avancent même plusieurs années.
Fin septembre 2021, 75 % des français étaient vaccinés, soit 85 % de la population éligible (les moins de douze ans sont pour l'instant exclus de la vaccination). Certes, il reste encore environ 8 millions de personnes à vacciner, et pour les sujets âgés fragiles, il faut assurément « s'acharner » à le faire.
À cette date, en France, 95 millions de doses ont été injectées dont 90 % avec un vaccin à ARNm (presque 80 % avec le vaccin COMIRNATY [Pfizer-BioNTech] et 10 % avec le vaccin SPIKEVAX [Moderna]). Les vaccins à adénovirus ne représentent que 9,3 % des injections (8,2 % pour le vaccin VAXZEVRIA [AstraZeneca] et 1,1 % pour le vaccin COVID-19 Vaccine JANSSEN).
En résumé, neuf personnes sur dix ont été immunisées par un vaccin à ARNm.
La population a marqué son étonnement et ses réticences envers ce modèle de vaccin inconnu et qui aurait été trop vite utilisé. Mais il faut savoir que les vaccins à ARN messager sont étudiés et testés depuis plus de 20 ans dans d'autres contextes : infectieux (rage, sida, infection à virus Ebola) ou carcinologiques, etc. Ces études, certes non abouties, ont permis d'accumuler une masse de connaissances qui ont conduit à l'annonce de candidats vaccins 6 semaines seulement après la publication du séquençage du SARS-CoV-2.
Les craintes autour des effets indésirables (EI) sont légitimes, pourtant leur analyse repose sur un suivi de vigilance jamais atteint pour aucun médicament. En France, l'ANSM (6) publie deux fois par mois un « Suivi des cas d'effets indésirables des vaccins COVID-19 », actualisé avec le concours des centres régionaux de pharmacovigilance (CRPV). Ce document est consultable sur le site de l'ANSM. Le dernier bulletin, publié le 28 septembre 2021, rapporte un peu plus de 90 000 cas d'EI déclarés depuis le début de la vaccination, soit une notification pour 1 000 injections, un quart de ces EI sont classés comme « graves » (effet indésirable médicalement significatif, considéré comme grave par un médecin, c'est à dire entraînant des conséquences cliniques importantes).
Un travail essentiel des centres de pharmacovigilance est de déterminer le lien entre certains EI et le vaccin (imputabilité). À ce jour, aucun signal n'a conduit à stopper la vaccination ; les mises en garde ont pu être actualisées dans les résumés des caractéristiques des produits (RCP) comme les syndromes de thromboses associées à une thrombocytopénie, de fuite capillaire, de Guillain-Barré, ou les myopéricardites. Quant au risque de décès en rapport avec la vaccination, certains médias en relatent plusieurs centaines ! Pour répondre à cette affirmation « extrême », le rapport de l'ANSM relevait le 31 août 2021 (page 18) « qu'aucun signal concernant la mortalité n'est identifié à ce jour à partir des données françaises de notification spontanée ».
Certains considèrent aussi que les vaccins à ARN messager seraient des vaccins « d'apprentis-sorciers », avec un risque d'intégration du gène de la protéine S dans le génome des patients. Or cette situation n'est pas possible, car pour qu'un ARN soit intégré dans le génome, il est nécessaire qu'il y ait une rétrotranscription de l'ARN en ADN : c'est ce qui passe lors de l'infection par le VIH. En l'absence de l'enzyme capable de réaliser cette opération (transcriptase inverse), ce risque n'existe pas.
Aujourd'hui et plus que jamais la vaccination reste la raison majeure d'espérer la fin de la COVID-19.
©vidal.fr
Pour en savoir plus
1- Llovet JM et al. Hepatocellular carcinoma. Nat Rev Dis Primers 2021 ; 7.
2- Inserm. Hépatite B. Une infection potentiellement grave contre laquelle un vaccin offre une protection efficace. Mise à jour 15 juillet 2019.
3- Machalek DA et al. Very Low Prevalence of Vaccine Human Papillomavirus Types Among 18- to 35-Year-Old Australian Women 9 Years Following Implementation of Vaccination. J Infect Dis 2018; 217: 1590-600.
4- Drolet M. et al. Population-level impact and herd effects following the introduction of human papillomavirus vaccination programmes: updated systematic review and meta-analysis. Lancet. 2019; 394: 497- 509.5- Lei J et al. HPV Vaccination and the Risk of Invasive Cervical Cancer. N Engl J Med 2020; 383:1340-1348.
6- ANSM. COVID-19 - Suivi des cas d'effets indésirables des vaccin.
Actualités VIDAL
- Trémolières F. Les vaccins sont essentiels pour le contrôle des maladies infectieuses. Alors pourquoi tant de remous ? Actualités Vidal. 30 septembre 2021.
- Trémolières F. Papillomavirus : pourquoi sommes-nous si "mauvais" alors que la vaccination est vraiment indispensable ? Actualité Vidal. 18 février 2021.
- Leca E. La pharmacovigilance des vaccins contre la COVID-19. Actualités Vidal.
22 Décembre 2020.
Pour aller plus loin
Consultez les monographies VIDAL
- ACT-HIB 10 µg/0,5 ml pdre/solv p sol inj seringue préremplie
- BEXSERO susp inj en seringue préremplie
- CERVARIX 20 µg/20 µg susp inj en seringue préremplie
- COMIRNATY disper diluer p sol inj
- COVID-19 VACCINE JANSSEN susp inj
- EFLUELDA 60 µg HA/souche susp inj en seringue préremplie
- ENGERIX B 10 µg/0,5 ml susp inj en seringue préremplie
- ENGERIX B 20 µg/1 ml susp inj en seringue préremplie
- FENDRIX 0,5 ml susp inj
- FLUENZ TETRA susp p pulv nasal Vaccin grippal (vivant atténué, nasal)
- GARDASIL 9 susp inj en seringue préremplie
- HBVAXPRO 10 µg/ml susp inj en seringue préremplie
- HBVAXPRO 5 µg/0,5 ml susp inj en seringue préremplie
- INFLUVAC TETRA susp inj en seringue préremplie
- MENJUGATE 10 µg susp inj en seringue préremplie
- MENVEO pdre/sol p sol inj en flacon
- NEISVAC susp inj IM
- NIMENRIX pdre/solv p sol inj en seringue préremplie
- PNEUMOVAX sol inj en seringue préremplie
- PREVENAR 13 susp inj
- SPIKEVAX dispers inj
- TRUMENBA susp inj en seringue préremplie
- TWINRIX susp inj en seringue préremplie adulte
- VAXIGRIPTETRA susp inj en seringue préremplie
- VAXZEVRIA susp inj
Sources
Pour recevoir gratuitement toute l’actualité par mail Je m'abonne !

 15 minutes
15 minutes Ajouter un commentaire
Ajouter un commentaire






Les commentaires sont momentanément désactivés
La publication de commentaires est momentanément indisponible.