Les Autorités de santé ont publié des recommandations à destination des professionnels de santé pour la prise en charge des patients COVID-19 positifs ou suspectés de l'être (illustration).
Dépistage : à la recherche des virus SARS-CoV-2 et autres virus hivernaux
La stratégie de test COVID-19 repose principalement sur la recherche virologique SARS-CoV-2 :
- test de référence : RT-PCR, sur prélèvement nasopharyngé (ou salivaire dans les situations physiologiques ou pathologiques particulières comme les jeunes enfants ou les patients atteints d'hémophilie) ;
- test antigénique nasopharyngé : réalisable en laboratoire et en médecine de ville (cf. Encadré 1).
Encadré 1 - Réalisation des tests antigéniques en ville : modalités
|
Le recours au test sérologique peut être proposé après J14 dans les cas suivants :
- en cas de résultat négatif au test RT-PCR,
- si le test RT-PCR n'a pas été réalisé dans les 7 jours après le début des symptômes.
Quel test/prélèvement selon la situation ?
Entre J1 et J7 après le début des symptômes, un test virologique sur prélèvement nasopharyngé doit être prescrit :
- par RT-PCR de préférence, dans un délai de 48 heures ;
- par test antigénique si les symptômes sont survenus depuis moins de 4 jours.
Test COVID positif ou négatif : conduite à tenir
Que le résultat soit positif ou négatif (test virologique ou sérologique), le résultat doit être enregistré dans le dispositif de surveillance épidémiologique via la plateforme SI-DEP. Depuis le 16 novembre 2020, en plus des biologistes médicaux, cette plateforme de suivi épidémiologique est accessible aux professionnels de santé libéraux (médecins, pharmaciens, infirmiers) autorisés à réaliser les tests antigéniques (décret du 14 novembre 2020 - texte 28 et décret du 14 novembre 2020 - texte 27 - Loi du 14 novembre 2020 - Journal officiel du 15 novembre 2020).
Si un résultat négatif par test antigénique est obtenu chez un patient de 65 ans ou plus et/ou présentant un facteur de risque de forme grave de COVID-19, il est recommandé de tester à nouveau le patient par RT-PCR sur prélèvement nasopharyngé (arrêté du 16 novembre 2020 - Journal officiel du 17 novembre 2020).
Si le résultat du test RT-PCR/antigénique est positif, le patient doit être enregistré dans le dispositif de contact-tracing. Les cas contact (cf. Encadré 2) du patient 0 doivent être identifiés et une stratégie de test doit être entreprise.
Encadré 2 - Définition de la personne contact
En l'absence de mesures de protection efficaces pendant toute la durée du contact (hygiaphone ou autre séparation physique, masque chirurgical ou FFP2 porté par le cas ou le contact, masque grand public fabriqué selon les spécifications AFNOR ou équivalent porté par le cas et le contact), on considère comme contact à risque de COVID-19, toute personne :
|
Doctrine relative aux cas contact asymptomatiques
Si la personne contact est asymptomatique, on distingue 2 situations :
- contact étroit avec le patient 0 (résident au sein du même foyer induisant des contacts répétés au sein d'une période donnée) : réaliser le test RT-PCR par prélèvement nasopharyngé le plus tôt possible ;
- pas de contact étroit avec le patient 0 : réaliser le test RT-PCR par prélèvement nasopharyngé entre J5 et J7 après la date d'exposition.
Doctrine de test en préparation des épidémies virales hivernales (grippe et autres)
Les éléments cliniques ne permettant pas de différencier formellement une infection COVID-19 des autres infections hivernales, la DGS rappelle qu'il convient d'adapter les stratégies de diagnostic des virus hivernaux (grippaux et autres) en période de co-circulation virale afin de mettre en place une prise en charge adaptée.
En complément de la stratégie de dépistage de la COVID-19, la stratégie recommandée de détection des autres virus distingue les situations à risque et non à risque :
- personnes sans facteur de risque de forme grave de grippe et de COVID-19 : pas de recherche systématique de la grippe (qu'il y ait des symptômes ou non) ;
- personnes à risque de forme grave de grippe et de COVID-19 : la recherche simultanée des virus grippaux et du SARS-CoV-2 par RT-PCR est indiquée, uniquement en période de circulation du virus grippal (confirmée par Santé Publique France).
- nourrisson et l'enfant de moins de 6 ans :
- la recherche de la SARS-CoV-2 n'est pas indiquée en première intention si le tableau est typique de bronchiolite ou de gastro-entérite peu sévère, en l'absence de contact avéré de COVID-19 et de facteur de risque de forme grave personnel ou dans l'entourage, ;
- la recherche de la COVID-19 sur prélèvement nasopharyngé par test moléculaire est indiquée (avec test PCR multiplex si disponible) si le tableau de bronchiolite est atypique ou celui de gastro-entérite est atypique sévère ou nécessite une hospitalisation et/ou est apparu :
- après un contact avéré ou suspecté COVID-19,
- en présence de facteur de risque personnel ou dans l'entourage,
- hors contexte épidémique de bronchiolite/GEA ;
- enfant de plus de 6 ans et l'adolescent : les indications de test COVID-19 peuvent être élargies, comme chez l'adulte, en dehors de contextes épidémiques très évocateurs (épidémie familiale de grippe ou de gastro-entérite par exemple).
Les dépistages réalisés dans le cadre de la surveillance épidémiologique de la grippe doivent se maintenir (la surveillance en France a repris en semaine 40).
Prise en charge du malade COVID en ville : pour la majorité de patients
L'infection COVID-19 (cf. Encadré 3) peut se manifester sous 4 formes principales :
- les formes asymptomatiques ;
- les formes paucisymptomatiques ;
- les formes avec pneumonie sans signe de gravité ;
- les formes graves se manifestant soit d'emblée, soit secondairement par des aggravations à la fin de la première ou pendant la deuxième semaine (entre J7 et J14) avec des tableaux rapidement évolutifs nécessitant une hospitalisation conventionnelle ou en réanimation.
Les formes asymptomatiques ou paucisymptomatiques sont les plus fréquentes (85 % des patients).
Encadré 3 - Infection COVID-19 : quelques repères
|
Objectifs de la prise en charge en ville
Selon la HAS, la majorité des patients atteints de la COVID-19 relève d'une prise en charge en ambulatoire.
Les objectifs de la prise en charge des patients COVID positifs en ville sont :
- réduire la contagiosité de l'infection virale en rappelant les mesures de protection et en mettant en place les mesures d'isolement,
- tester en présence de symptômes évocateurs, ou de contact à risque,
- identifier rapidement des signes de fragilité ou des profils de patients susceptibles de présenter des décompensations rapides de l'infection par le SARS-CoV-2 (défaillance respiratoire, complications thrombo-emboliques ou cardiovasculaires).
Choix de prise en charge : ambulatoire ou hôpital ?
L'examen clinique (température, pouls, tension artérielle, mesure de la saturation en O2, fréquence respiratoire, auscultation) confirme ou infirme la décision de la prise en charge ambulatoire (cf. Figure 1).
Figure 1 - Signes d'alerte devant conduire à appeler le Samu-Centre 15 et critères d'hospitalisation
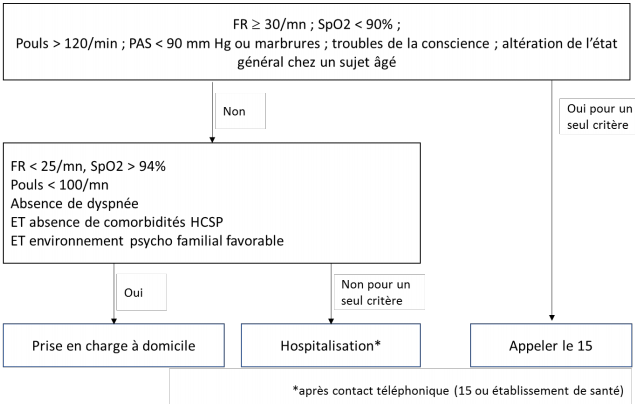

D'après : Fiche Réponses rapides dans le cadre de la Covid-19 – Prise en charge de premier recours des patients suspectés de COVID-19. HAS, CNMG, SPILF et CNGE - 5 novembre 2020
Prise en charge des patients symptomatiques : points importants de la consultation
Pour la prise en charge ambulatoire des patients symptomatiques, la HAS distingue 2 populations :
- les adultes et adolescent de 11 ans et plus,
- les enfants de moins de 11 ans.
Dans tous les cas, dans l'attente de la réalisation d'un test de diagnostic, la consultation doit évaluer les éléments suivants :
- date de début des symptômes ?
- contact à risque avec un patient COVID-19 ?
- antécédents médicaux correspondant à des facteurs de risque de forme grave ?
- personne à risque dans l'entourage ?
L'examen clinique comporte :
- la prise de la température,
- le pouls,
- la fréquence respiratoire,
- la mesure de la saturation en oxygène,
- l'auscultation (c'est pourquoi la HAS recommande de privilégier la consultation en présentiel).
"Dans un contexte épidémique, tout malade présentant des manifestations cliniques évocatrices est considéré comme COVID-19+ jusqu'à preuve du contraire", souligne la HAS dans un document intitulé Réponses rapides COVID-19 : prise en charge à domicile des patients atteints de la COVID-19 (cf. Annexe 1 du document).
Chez les patients symptomatiques, un test de diagnostic (par RT-PCR de préférence) doit donc être prescrit.
Stratégie d'isolement
Un isolement de 7 jours est indiqué :
- à partir du jour du début des symptômes pour les cas suspects, sans attendre les résultats du test ;
- à partir du jour de la date du prélèvement dont le résultat revient positif pour les cas asymptomatiques ;
- à partir du jour du contact avec un cas confirmé pour les personnes contact, suivi d'un test RT-PCR réalisé au 5e /7e jour d'isolement, isolement qui sera poursuivi si le résultat du test est positif.
Stratégie thérapeutique
Chez un patient symptomatique COVID-19, la stratégie thérapeutique recommandée comporte :
- un traitement symptomatique : paracétamol en première intention. Les AINS (anti-inflammatoires non stéroïdiens) ne sont pas recommandés compte tenu de la possible association entre leur utilisation et la survenue d'une forme sévère de la maladie ;
- et une surveillance, qui doit être renforcée entre J6 et J12 (notamment, chez les personnes de 65 ans et plus et/ou avec un facteur de risque connu). Cette surveillance coordonnée par le médecin traitant s'appuie sur un ensemble de professionnels de santé (infirmier, kinésithérapeute, diététicien, psychologue, orthophoniste, etc.).
Il n'y a pas d'indication à une antibiothérapie en dehors d'une infection bactérienne diagnostiquée.
Corticoïdes : pas utiles voire délétères dans les formes non graves
En l'état actuel des connaissances, une corticothérapie systémique n'est pas indiquée chez les patients ayant une forme de COVID-19 non oxygénorequérante ; pour ces malades, cet usage des corticoïdes est délétère.
Chez les personnes sous oxygénothérapie en revanche, une corticothérapie à faible dose est prescrite en complément :
Corticoïdes : pas utiles voire délétères dans les formes non graves
En l'état actuel des connaissances, une corticothérapie systémique n'est pas indiquée chez les patients ayant une forme de COVID-19 non oxygénorequérante ; pour ces malades, cet usage des corticoïdes est délétère.
Chez les personnes sous oxygénothérapie en revanche, une corticothérapie à faible dose est prescrite en complément :
- dexaméthasone 6 mg/jour ou équivalent pendant 5 à 10 jours (200 mg de cortisone ; 160 mg d'hydrocortisone ; 40 mg de prednisone ou 32 mg de méthylprednisolone) ;
- puis doses dégressives en 3-5 jours.
Quid des traitements chroniques en cours ?
Les patients avec des maladies chroniques ne doivent pas arrêter leur traitement sans avis médical.
Il n'y a pas lieu de recommander un arrêt systématique des inhibiteurs de l'enzyme de conversion, des sartans, des corticoïdes oraux ou inhalés utilisés en traitement de fond pour des maladies chroniques.
Si le patient est traité par corticothérapie au long cours pour une autre pathologie, il faut contacter le médecin prescripteur.
Anticoagulation préventive : deux indications précises
Une anticoagulation préventive est indiquée :
- chez des patients alités,
- ou les patients à risque thromboembolique.
Pour rappel, chez un patient hospitalisé, le choix thérapeutique porte sur les HBPM, dont l'énoxaparine ou le fondaparinux (cf. Encadré 4). Il n'y a pas d'autre indication en l'état actuel des connaissances pour les patients non oxygénorequérants.
Encadré 4 - Anticoagulation prophylactique pour patients COVID oxygénorequérants
|
HBPM à dose prophylactique standard :
Si IMC > 30 ou facteurs de risque de maladie thromboembolique :
Pendant 7 à 10 jours. Prolongation au-delà du 10e jour pour une durée maximale de 6 semaines chez des patients à haut risque thrombotique et faible risque hémorragique. * clearance de la créatinine |
Oxygénothérapie à domicile
La prise en charge à domicile des patients COVID-19 requérant une oxygénothérapie doit être exceptionnelle et réservée au contexte épidémique actuel.
Elle est réservée à 2 situations :
- les patients hospitalisés pour la COVID-19, sortant sous oxygénothérapie ;
- les patients atteints de la COVID 19 non hospitalisés ayant des besoins en oxygène < 4 L /min.
L'environnement et le profil des patients sont des éléments à prendre en compte avant d'envisager une oxygénothérapie à domicile, selon les critères d'éligibilité suivants :
- autonomie du patient, SpO2 < 92 % et > 90 % au repos, sans critère d'exclusion (1 critère majeur ou au moins 2 critères mineurs - cf. Encadré 5),
- domicile fixe et salubre,
- présence permanente d'un aidant,
- isolement possible dans une chambre seul,
- domicile situé à moins de 30 minutes de l'établissement de santé de référence disposant d'une structure d'urgence ou d'un SMUR de proximité.
Encadré 5 - Critères d'exclusion pour l'oxygénothérapie au domicile (HAS - Réponses rapides oxygénothérapie à domicile)
|
Critères majeurs (1 seul critère présent est suffisant)
Critères mineurs (au moins 2 critères présents)
|
Cette prise en charge s'inscrit dans le cadre d'un parcours de soins coordonné entre la ville et l'hôpital. Concrètement, elle s'appuie sur une équipe pluriprofessionnelle de premier recours en lien avec une équipe hospitalière de référence (pneumologie, maladies infectieuses, soins critiques, etc.) et le SAMU.
L'objectif de l'oxygénothérapie est de maintenir une SpO2 > 92 %.
Une anticoagulation prophylactique (cf. Encadré 5) et des corticoïdes faible dose (cf. Paragraphe précédent) sont prescrits en complément de l'oxygénothérapie.
Toute aggravation nécessite un contact :
- avec une équipe hospitalière de référence si débit d'oxygène > 3 L/min avec désaturation rapide (quelques heures) ou apparition d'une complication quelle qu'elle soit, non amélioration après 72 heures, décision du médecin généraliste à tout moment ;
- avec le SAMU Centre 15 en vue d'une hospitalisation soit en cas de : débits d'oxygène > ou = 4 L/mn, désaturation à SpO2 < 90 % à deux prises consécutives.
La télésanté : une réponse à la continuité de prise en charge médicale en période de confinement
Après une croissance exceptionnelle au printemps dernier (près de 1 millions de téléconsultations hebdomadaires), la télésanté reste un outil particulièrement adapté en période d'épidémie de COVID et de confinement, pour maintenir le parcours de soin du patient tout en minimisant le risque contamination.
En période d'épidémie, plusieurs professionnels de santé sont autorisés (et encouragés) à réaliser des actes de télémédecine et des activités de télésoin, avec une prise en charge par l'Assurance maladie :
- Médecins généralistes et spécialistes : téléconsultation (dont la consultation des patients suspects ou confirmés COVID-19), télé-expertise, télésurveillance, IVG médicamenteuse (cf. Fiche synthèse : recours à la téléconsultation dans le cadre de l'épidémie de coronavirus - Ministère de la santé, mise à jour du 7 novembre 2020) ;
- Sages-femmes : téléconsultation, acte de préparation à la naissance et à la parentalité, IVG médicamenteuse ;
- IDE : télésuivi des patients COVID-19, sur prescription médicale ;
- Orthophonistes : télé-orthophonie ;
- Ergothérapeutes et psychométriciens : télésoin ;
- Masseurs-kinésithérapeutes : télésoin ;
- Orthoptistes : télé-orthoptie ;
- Pédicures podologues : télésoin ;
- Pharmaciens : télésoin (entretiens pharmaceutiques, bilan partagé de médication) ;
- Diététiciens : télésoin.
Le tableau en lien (ministère de la Santé) présente les professions autorisées à pratiquer la télésanté, les outils autorisés (vidéotransmissions et téléphone), ainsi que les modalités de prise en charge par l'Assurance maladie en période d'épidémie de COVID.
Un autre document récapitule les solutions numériques de téléconsultation recensées par le ministère de la Santé (mise à jour 30 juillet 2020).
Pour aller plus loin
Tests, isolement, traitements : quelle prise en charge en médecine de ville pour les patients suspectés de Covid-19 ? (HAS, 9 novembre 2020)
Communiqué/synthèse - Réponses rapides : prise en charge de premier recours des patients suspectés de Covid-19 (HAS, 9 novembre 2020)
Fiche complète - Réponses rapides : prise en charge de premier recours des patients suspectés de Covid-19 (HAS, 9 novembre 2020)
Covid-19 : proposer une oxygénothérapie à domicile, une modalité adaptée pour certains patients (HAS, 9 novembre 2020)
Communiqué/synthèse - Réponses rapides COVID-19 : Prise en charge à domicile des patients atteints de la Covid-19 et requérant une oxygénothérapie (HAS, 9 novembre 2020)
Fiche complète - Réponses rapides COVID-19 : Prise en charge à domicile des patients atteints de la Covid-19 et requérant une oxygénothérapie (HAS, 9 novembre 2020)
Doctrine de test en préparation des épidémies de virus hivernaux en période de circulation du SARS-CoV-2 (DGS-Urgent, 10 novembre 2020)
Organisation de la télésanté en réponse à l'épidémie (DGS-Urgent, 12 novembre 2020)
Recommandations d'organisation des soins dans un contexte de résurgence de l'épidémie de COVID-19 (DGS-Urgent, 13 novembre 2020)
Corpus des recommandations relatives à la prise en charge des patients COVID en ville, comportant les documents suivants (DGS-Urgent, 13 novembre 2020) :
Un autre document récapitule les solutions numériques de téléconsultation recensées par le ministère de la Santé (mise à jour 30 juillet 2020).
Pour aller plus loin
Tests, isolement, traitements : quelle prise en charge en médecine de ville pour les patients suspectés de Covid-19 ? (HAS, 9 novembre 2020)
Communiqué/synthèse - Réponses rapides : prise en charge de premier recours des patients suspectés de Covid-19 (HAS, 9 novembre 2020)
Fiche complète - Réponses rapides : prise en charge de premier recours des patients suspectés de Covid-19 (HAS, 9 novembre 2020)
Covid-19 : proposer une oxygénothérapie à domicile, une modalité adaptée pour certains patients (HAS, 9 novembre 2020)
Communiqué/synthèse - Réponses rapides COVID-19 : Prise en charge à domicile des patients atteints de la Covid-19 et requérant une oxygénothérapie (HAS, 9 novembre 2020)
Fiche complète - Réponses rapides COVID-19 : Prise en charge à domicile des patients atteints de la Covid-19 et requérant une oxygénothérapie (HAS, 9 novembre 2020)
Doctrine de test en préparation des épidémies de virus hivernaux en période de circulation du SARS-CoV-2 (DGS-Urgent, 10 novembre 2020)
Organisation de la télésanté en réponse à l'épidémie (DGS-Urgent, 12 novembre 2020)
Recommandations d'organisation des soins dans un contexte de résurgence de l'épidémie de COVID-19 (DGS-Urgent, 13 novembre 2020)
Corpus des recommandations relatives à la prise en charge des patients COVID en ville, comportant les documents suivants (DGS-Urgent, 13 novembre 2020) :
- Principes généraux pour faire face à l'afflux de patients Covid+ devant être pris en charge en hospitalisation conventionnelle avec hébergement (ministère de la santé, 13 novembre 2020)
- Fiche annexe n°1 : oxygénothérapie dans les segments de l'offre de soins au cours du rebond épidémique de COVID-19 (ministère de la santé, 12 novembre 2020)
- Fiche annexe n°2 : considérations éthiques en lien avec le rebond épidémique (ministère de la santé, 11 novembre 2020)
- Fiche annexe n°3 : référentiel d'outils pédagogiques pour les renforts COVID-19 dans les services de réanimation, d e soins intensifs et d'hospitalisation conventionnelle (ministère de la santé, 12 novembre 2020)
- Fiche annexe n°4 : check liste réanimation - recommandations pour la prise en charge des patients en réanimation et post-réanimation en situation de crise sanitaire (ministère de la santé, 11 novembre 2020)
- Fiche annexe n°5 : prise en charge des personnes âgées en personnes en situation de handicap en établissements médico-sociaux et à domicile (ministère de la santé, 12 novembre 2020)
- Fiche annexe n°6 : mobilisation de l'hospitalisation à domicile (ministère de la santé, 12 novembre 2020)
- Fiche annexe n°7 : encourager le développement de la télé-expertise pour les patients COVID-19 (ministère de la santé, 12 novembre 2020)
- Fiche annexe n°8 : rôle des dispositifs d'appui à la coordination pour la prise en charge des parcours de santé complexes (ministère de la santé, 12 novembre 2020)
- Fiche annexe n°9 : maintenir la mobilisation de l'ensemble du dispositif de soins psychiatriques, ambulatoire et hospitalier (ministère de la santé, 12 novembre 2020)
Pour recevoir gratuitement toute l’actualité par mail Je m'abonne !

 13 minutes
13 minutes Ajouter un commentaire
Ajouter un commentaire

.jpg)

.jpg)




Commentaires
Cliquez ici pour revenir à l'accueil.